
Die CAR-T-Zelltherapie ist eine Art der Immuntherapie, bei der patienteneigene T-Zellen aus dem Immunsystem für die Behandlung verwendet werden. CAR steht dabei für den „chimären Antigenrezeptor“, den diese Zellen tragen, um Krebszellen zu erkennen. Der gesamte CAR-T-Behandlungsprozess umfasst mehrere Schritte, findet aber in der Regel nur einmal statt. Insbesondere für Patienten mit bestimmten bösartigen Blutkrebserkrankungen stellt die CAR-T-Zelltherapie eine weitere Therapieoption dar.1,2 Diese hatten bisher eine ungünstige Prognose, wenn herkömmliche Therapien nicht ansprachen.
Die CAR-T-Zelltherapie wird für jeden Patienten individuell hergestellt. Dafür werden bestimmte körpereigene Zellen entnommen, die sogenannten T-Zellen. T-Zellen sind Zellen des Immunsystems, die Krankheitserreger wie Viren und Bakterien bekämpfen, aber auch fehlerhafte körpereigene Zellen (Krebszellen) angreifen. Krebszellen können sich diesen Angriffen jedoch meistens entziehen, indem sie für das Immunsystem unsichtbar sind.

Durch gentechnische Verfahren erhalten die T-Zellen den sogenannten chimären Antigenrezeptor (CAR) auf ihrer Oberfläche und können damit Krebszellen als Bedrohung für den Körper identifizieren. Die veränderten T-Zellen werden als CAR-T-Zellen bezeichnet.
Wann eine CAR-T-Zelltherapie angewandt werden kann, hängt stark von der Art des Krebses ab und auch davon, welche Therapien bereits eingesetzt wurden. Es ist immer möglich, den behandelnden Hämatologen/Onkologen zu fragen, ob die CAR-T-Zelltherapie für Sie eine Option wäre.
CAR-T-Zellen wurden entwickelt, um das Immunsystem dabei zu unterstützen, Krebszellen zu erkennen und zu zerstören.

T-Zellen sind ein wichtiger Bestandteil des körpereigenen Immunsystems. Sie sind wichtig für die Abwehr verschiedener Krankheitserreger und bei der Bekämpfung von Krebszellen, indem sie Krankheitserreger und fehlerhafte Zellen (Krebszellen) aufspüren und zerstören.

Leider können sich manche Krebszellen vor den T-Zellen verstecken und sich so unbemerkt im Körper vermehren. Genau hier setzt die CAR-T-Zelltherapie an.

Für diese Therapie werden patienteneigene T-Zellen entnommen, genetisch verändert und anschließend dem Patienten durch eine Infusion (über einen Tropf in eine Vene) wieder zurückgeführt.
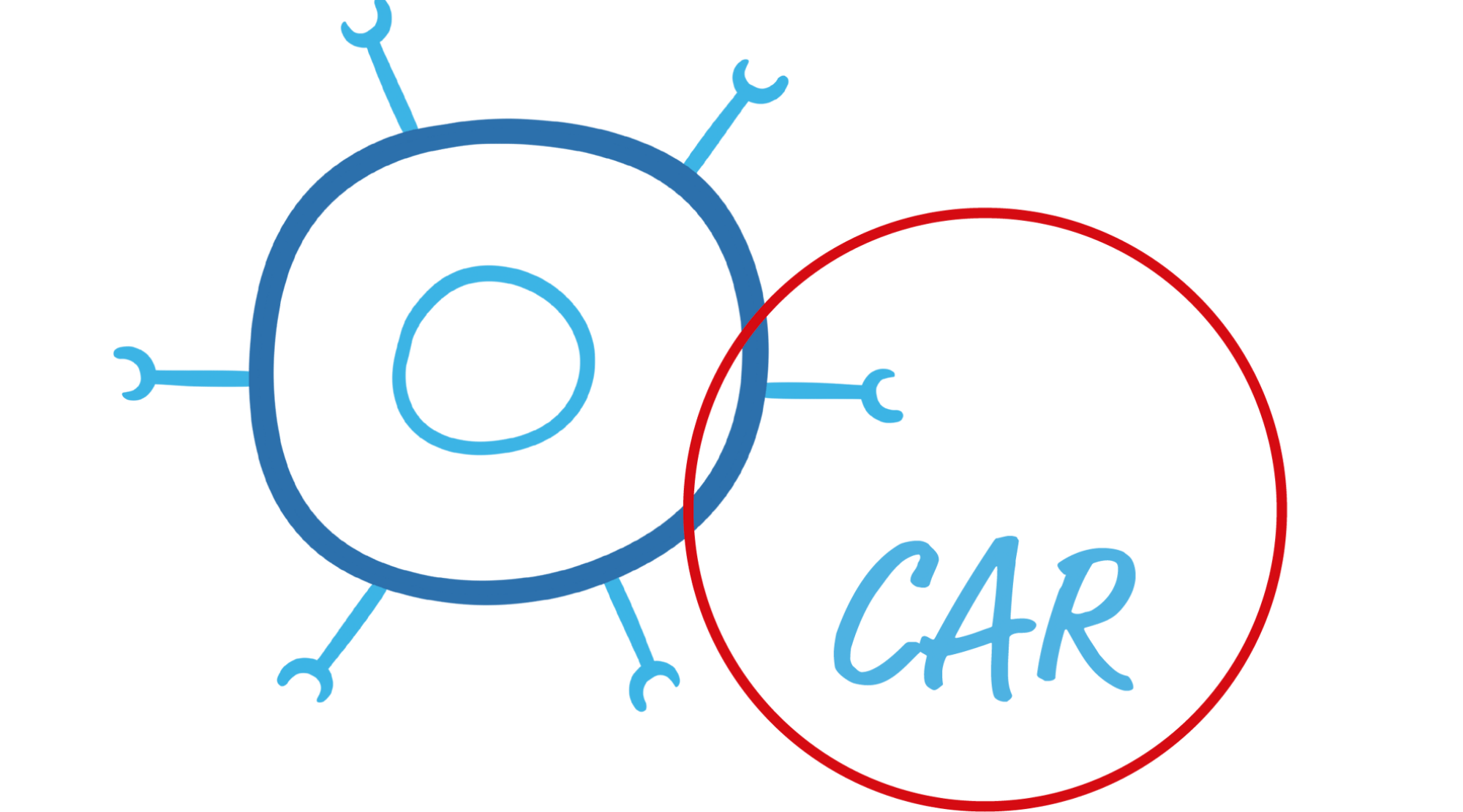
Diese veränderten T-Zellen werden nun als CAR-T-Zellen bezeichnet, da sie auf ihrer Oberfläche den sogenannten chimären Antigenrezeptor (CAR) tragen.
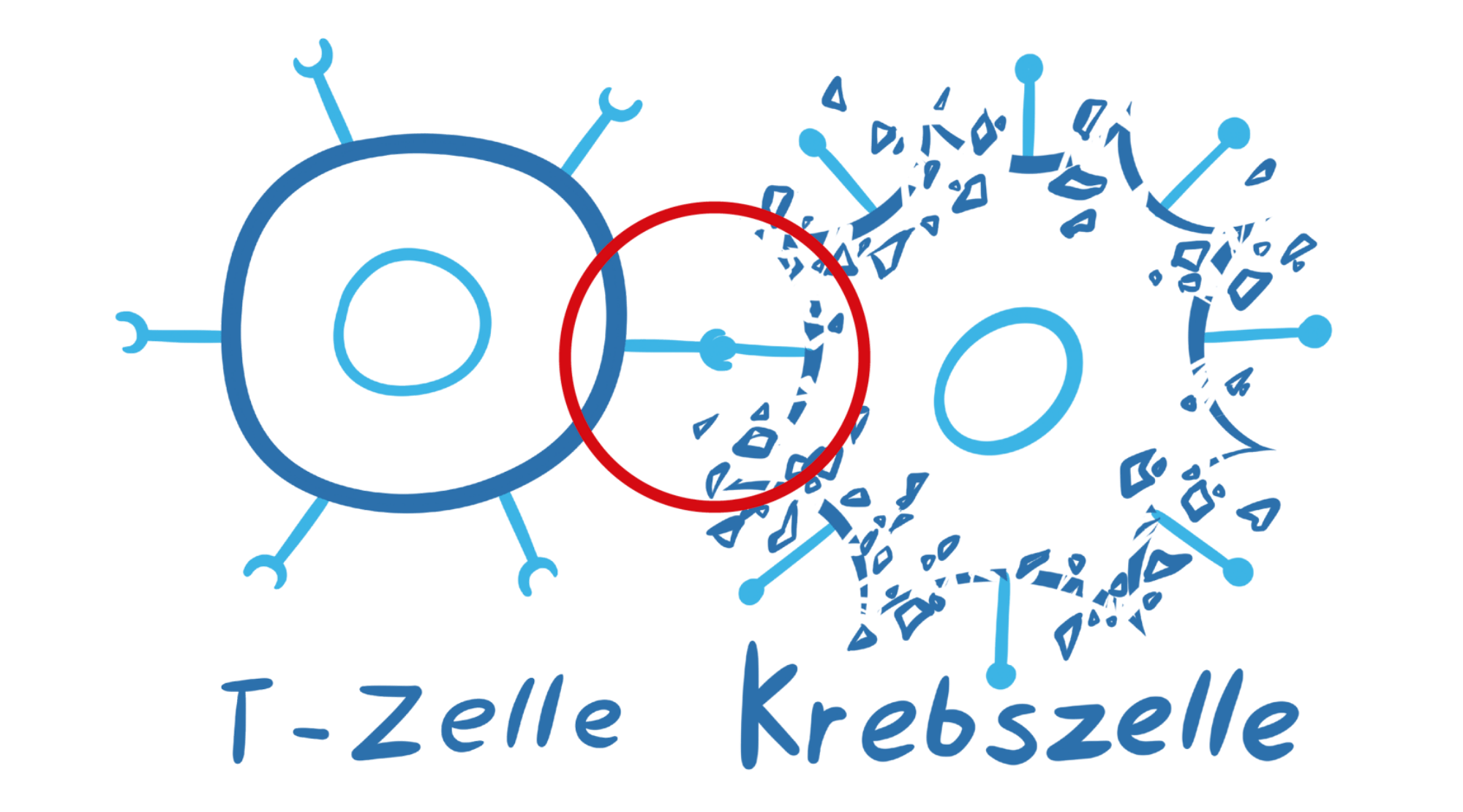
Der CAR hilft der CAR-T-Zelle die Krebszellen im Körper aufzuspüren, indem er spezielle Strukturen auf der Oberfläche der Krebszellen erkennt und die Krebszelle zerstören kann.
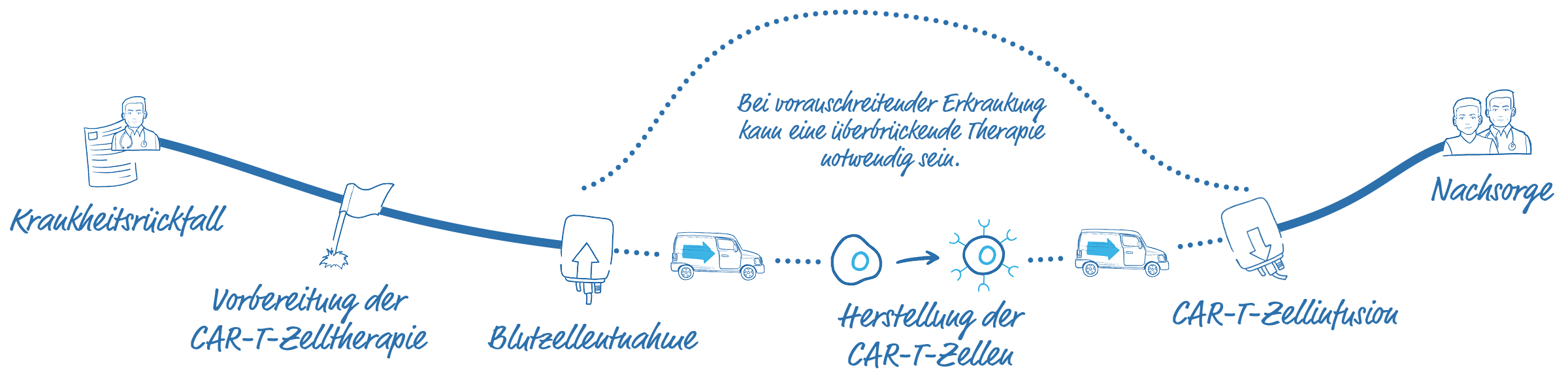

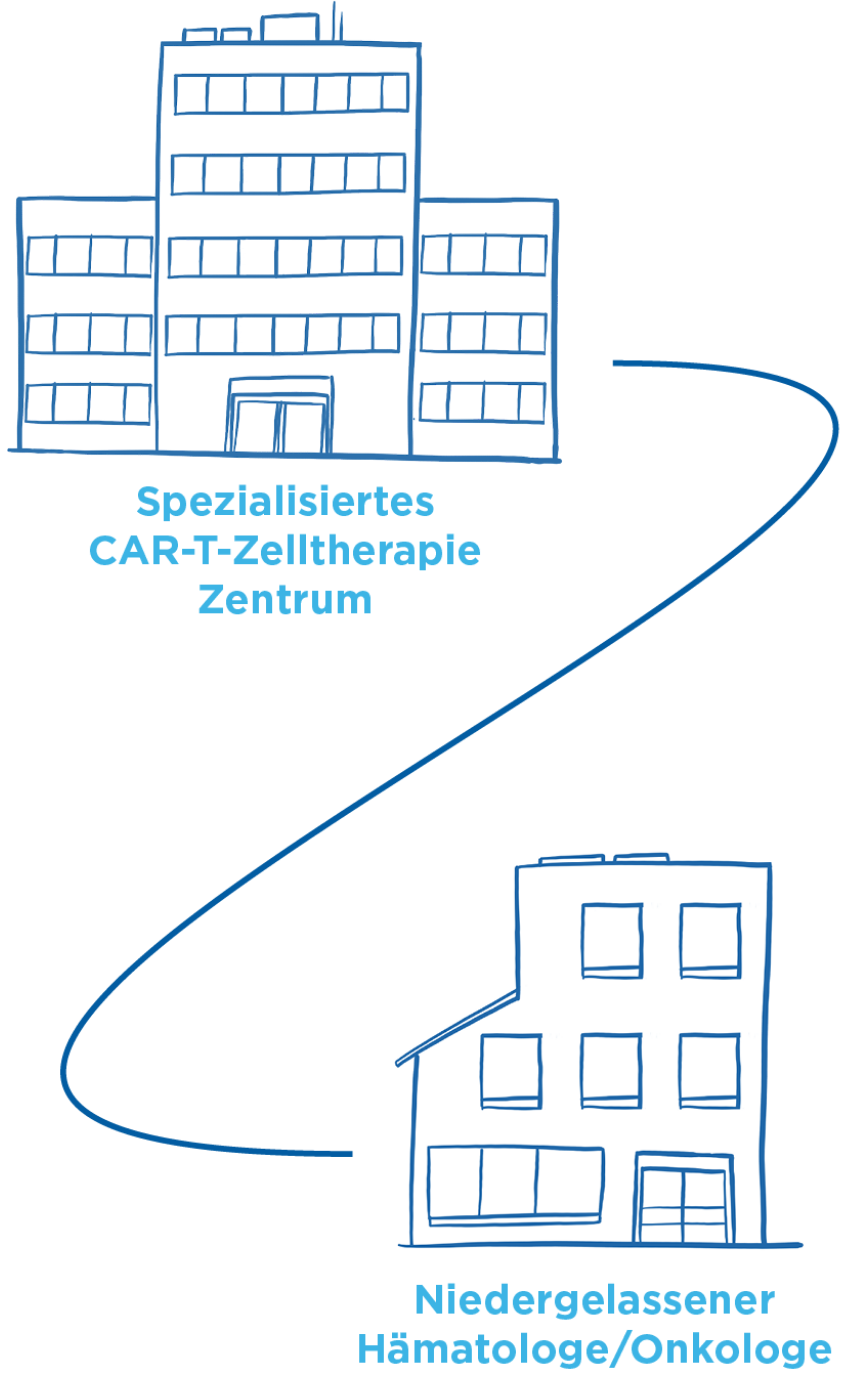
Der Arzt wird die neue Situation mit dem Patienten besprechen und die infrage kommenden Therapieoptionen erläutern. Wenn die CAR-T-Zelltherapie infrage kommt, werden Experten in einem Behandlungszentrum für CAR-T-Zelltherapie zurate gezogen. Anschließend wird der Patient zu einem Vorgespräch an ein Behandlungszentrum für CAR-T-Zelltherapie überwiesen.
Auf der Webseite des Kompetenznetz Maligne Lymphome e.V. findet sich eine Übersicht der für die CAR-T-Zelltherapie qualifizierten Zentren.
In der Regel werden die folgenden Voruntersuchungen vorgenommen:
Das ist wichtig, um das Fortschreiten der Krebserkrankung abzubilden und das Risiko möglicher Nebenwirkungen abschätzen zu können.
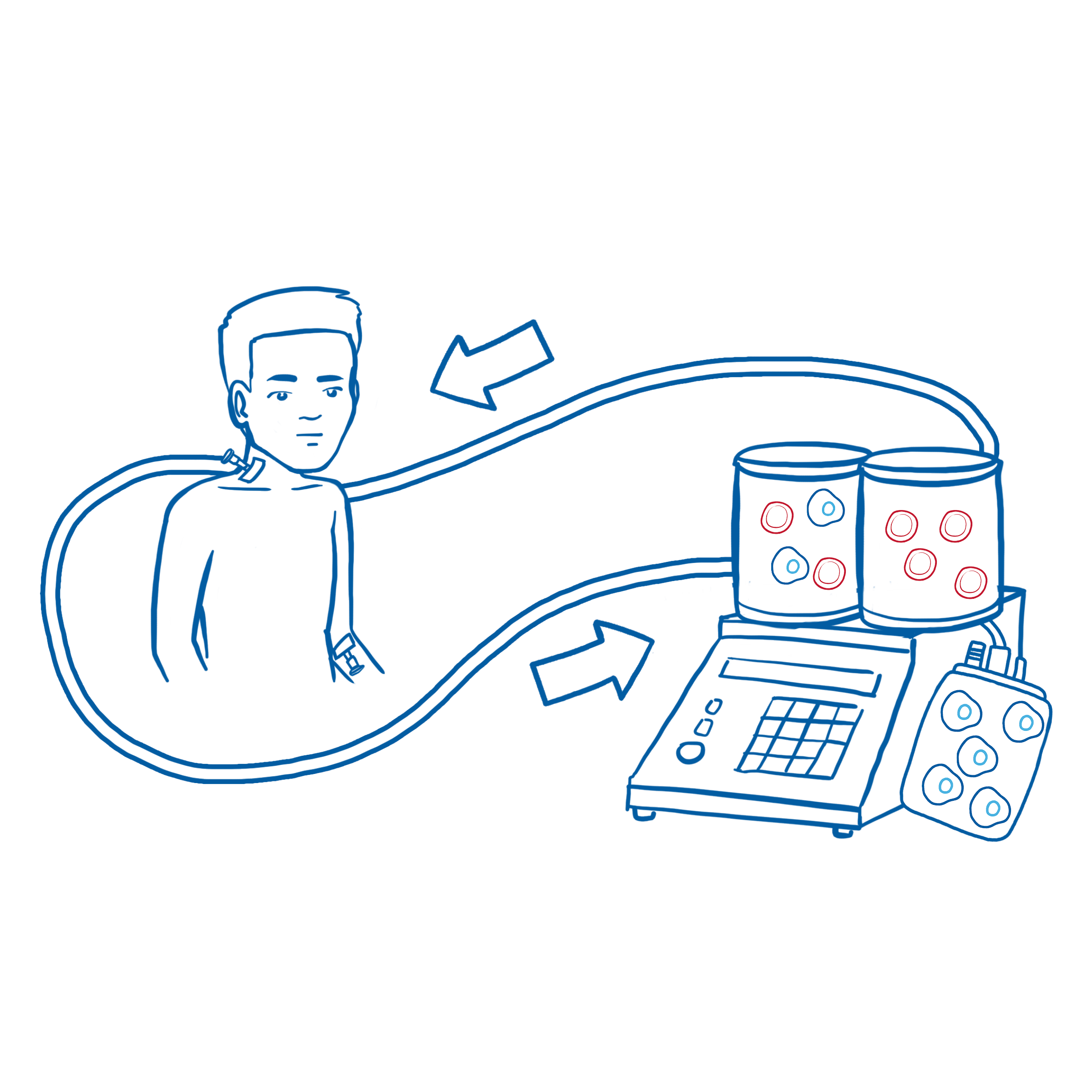
Mithilfe einer Blutzellentnahme, der sogenannten Leukapherese, werden die weißen Blutzellen, die auch die T-Zellen enthalten, aus dem Blut gefiltert. Das restliche Blut wird dann wieder in den Blutkreislauf des Patienten zurückgeführt. Dieser Prozess dauert ca. 3–6 Stunden und erfordert den Besuch eines Apheresezentrums.
Die gesammelten Blutzellen werden für die Herstellung der CAR-T-Zellen an eine Herstellungsstätte verschickt. Dort werden die T-Zellen mit dem CAR versehen, vermehrt und wieder zurück an das Behandlungszentrum geschickt.
Die individuelle Herstellung und der Transport der CAR-T-Zellen kann ein paar Wochen dauern. In dieser Zeit könnte die Erkrankung fortschreiten.
Während der Zeit der Herstellung kann eine überbrückende Therapie das Fortschreiten der Erkrankung verlangsamen, ist jedoch nicht zwingend. Eine solche Behandlung kann in einem Therapiezentrum oder einer niedergelassenen Praxis erfolgen.
Diese Therapie kann eine Chemotherapie, Antikörpertherapie oder Bestrahlung sein.
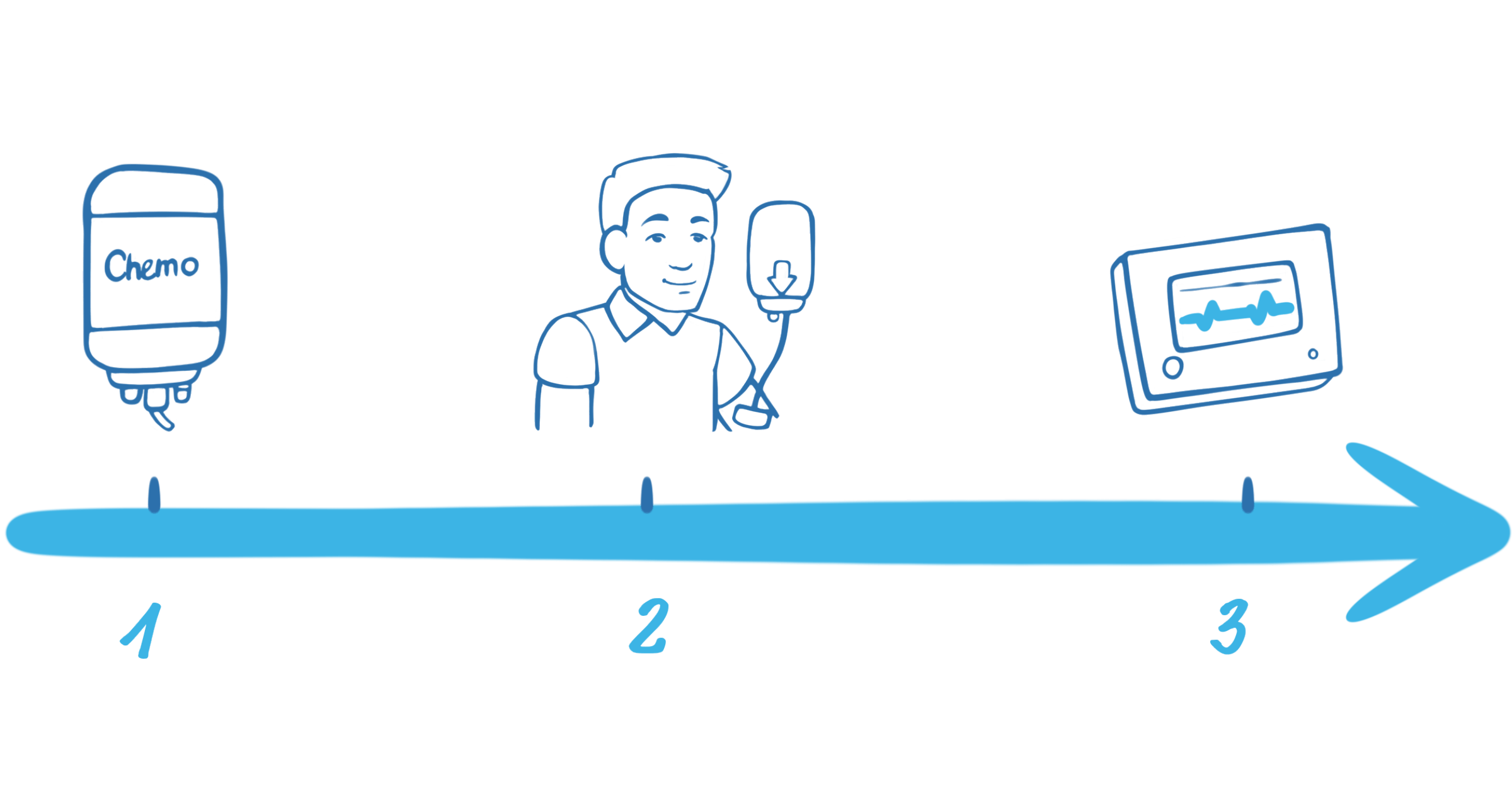
1. Vorbereitende Chemotherapie
Die vorbereitende Chemotherapie über 3 Tage verringert die Anzahl der Blutzellen, um mehr Platz für die CAR-T-Zellen zu schaffen.
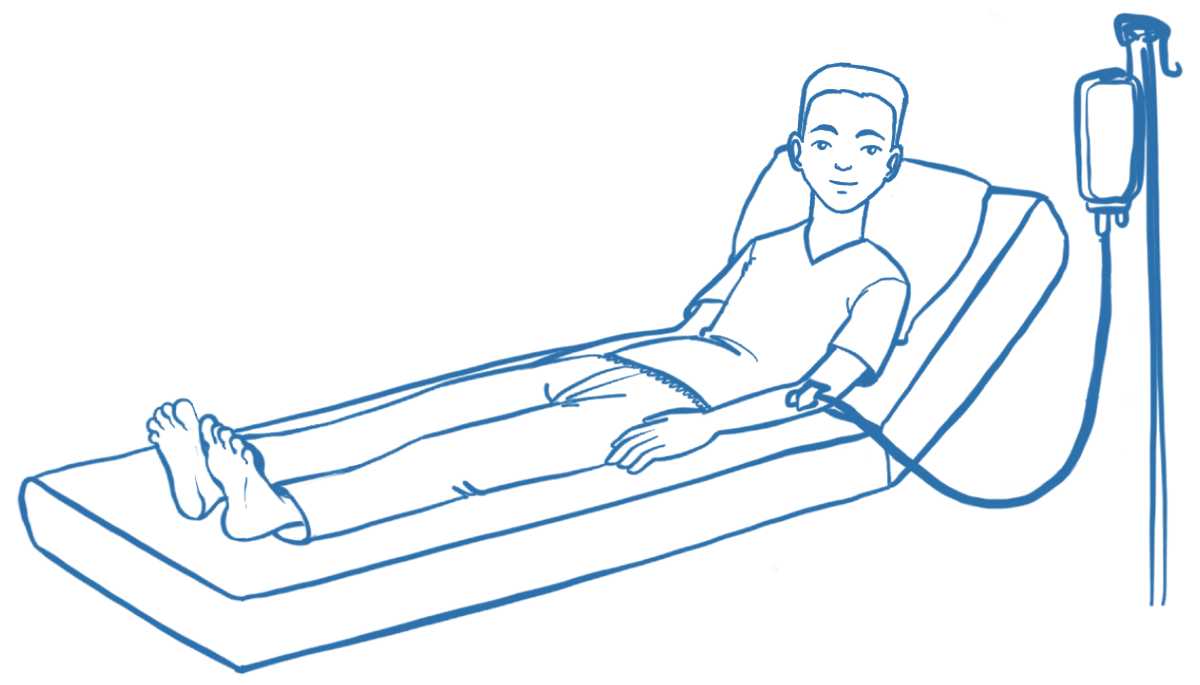
2. CAR-T-Zellinfusion
Die Infusion verläuft ähnlich wie eine Bluttransfusion und dauert max. 30 min.
3. Überwachung auf der Station
Nach der Infusion sind die CAR-T-Zellen im Körper aktiv und greifen die Krebszellen an. CAR-T-Zellen sind funktionstüchtige, lebende Zellen, die sich im Körper wie normale Immunzellen vermehren. In dieser Zeit ist ein Krankenhausaufenthalt von einigen Tagen nötig.
Es ist wichtig zu wissen, dass es bei einer CAR-T-Behandlung zu Nebenwirkungen kommen kann, die unter Umständen schwer und sogar lebensbedrohlich sein können. Dazu gehört eine überschießende Immunreaktion, die sich häufig durch Symptome wie z. B. Fieber, Kreislaufveränderungen und/oder neurologische Einschränkungen äußern kann. Aus diesem Grund ist es wichtig, eine Nachbeobachtung anzuschließen, um eine solche Reaktion frühzeitig zu bemerken.
Nach dem Krankenhausaufenthalt müssen die Patienten für einige Wochen in der Nähe des Krankenhauses bleiben und sollten stets ihren Patientenpass bei sich tragen.
Die Nähe zum CAR-T-Zelltherapie Zentrum ist notwendig, um mögliche verzögert auftretende Nebenwirkungen schnell und wirksam behandeln zu können. In dieser Zeit können Angehörige eine große Unterstützung sein, z. B. bei den Fahrten zum Behandlungszentrum oder bei der Erkennung von Nebenwirkungen. Anschließend kann der behandelnde Hämatologe/Onkologe die weitere Nachkontrolle übernehmen.
Die Wirksamkeit der Therapie kann verzögert eintreten und wird regelmäßig überprüft. Man beginnt damit meistens einige Wochen bis Monate nach der Infusion.
CAR-T-Zelltherapien können einige schwerwiegende Krebsarten effektiv bekämpfen, gehen aber zum Teil, wie andere Krebstherapien auch, mit erheblichen Nebenwirkungen einher. Neben anderen möglichen Nebenwirkungen sind das Zytokin-Freisetzungssyndrom (CRS; auch “Zytokinsturm” genannt), neurologische Nebenwirkungen und Infektionen die bedeutendsten Nebenwirkungen, die unter einer CAR-T-Zelltherapie auftreten können. Jedoch lassen sich diese und weitere Nebenwirkungen in den meisten Fällen gut mit Arzneimitteln behandeln.1,2
Um die Krebszellen zu bekämpfen, setzen die CAR-T-Zellen unter anderem – wie normale T-Zellen auch – Botenstoffe frei, auch Zytokine genannt. Schütten die CAR-T-Zellen zu viele Zytokine aus, kann es zum sogenannten Zytokin-Freisetzungssyndrom kommen, einer Überreaktion des Immunsystems. Anzeichen und Symptome hierfür können z. B. Fieber, Übelkeit und Herz-Kreislauf-Störungen, Magen-/Darm-Beschwerden, Müdigkeit, Kurzatmigkeit und verringertes Wasserlassen sein. Obwohl in der Regel gut behandelbar, kann ein Zytokin-Freisetzungssyndrom in seltenen Fällen schwerwiegend oder lebensbedrohlich verlaufen, weshalb Ihr Behandlungsteam hierauf ein besonderes Augenmerk legen wird1,2
Als Begleiterscheinung der Behandlung mit CAR-T-Zellen kann es auch zu neurologischen Nebenwirkungen wie Enzephalopathie (krankhafte Veränderung des Gehirns), Kopfschmerzen, Verwirrtheitszuständen oder Delirium kommen. Häufige Anzeichen und Symptome neurologischer Nebenwirkungen können z. B. Sprachstörungen, Zittern, Erregung, Schwindel und Schläfrigkeit sein. Auch diese können schwerwiegend oder lebensbedrohlich verlaufen, weshalb es wichtig ist eventuelle Symptome ernst zu nehmen und umgehend dem Behandlungsteam zu melden1,2
CAR-T-Zellen greifen nicht nur Krebszellen an, sondern können auch gesunde Immunzellen des Patienten zerstören. Das hat zur Folge, dass das Immunsystem Krankheitserreger nicht mehr effektiv bekämpfen kann und der Patient anfälliger für Infekte ist. Dieser Immunschwäche kann aber mit der Gabe von sogenannten Immunglobulinen (Proteine, die eine wichtige Rolle bei der Abwehr fremder Substanzen im Körper spielen) begegnet werden.2
Die Durchführung einer CAR-T-Zelltherapie erfordert von der Feststellung der Erkrankung über die eigentliche Behandlung bis zur Nachsorge eine umfangreiche Betreuung, um die bestmögliche Therapie zu ermöglichen.6
Insbesondere um die Sicherheitsrisiken, die mit einer CAR-T-Zelltherapie verbunden sind, möglichst gering zu halten, wird die Behandlung mit CAR-T-Zellen nur in spezialisierten Zentren durchgeführt, die strenge Voraussetzungen erfüllen müssen. Dort ist das medizinische Personal entsprechend geschult und es stehen spezielle Arzneimittel zur Behandlung von eventuellen Nebenwirkungen bereit.1,6
Nebenwirkungen können auch verzögert auftreten, wenn der Patient bereits aus dem Krankenhaus entlassen wurde. Aus diesem Grund ist für eine gewisse Zeit nach der CAR-T-Zell-Infusion der Aufenthalt in der Nähe des behandelnden Krankenhauses notwendig, damit auch in diesem Fall schnell reagiert werden kann.

2004 wurde bei dem damals 49 jährigen Rüdiger ein follikuläres Lymphom (FL) festgestellt. Eine Operation mit darauffolgender Bestrahlung und regelmäßigen Kontrollen ermöglichten ihm zunächst 12 weitere Lebensjahre ohne größere Beeinträchtigungen. 2016 verschlechterte sich sein Zustand jedoch und es erfolgte eine Chemotherapie, bis Rüdiger 2018 die nächste Diagnose erhielt: aus dem wenig bösartigen FL war ein aggressives diffus großzelliges B-Zell-Lymphom (DLBCL) geworden.
Im folgenden Video geben uns Rüdiger, mittlerweile 69 Jahre, und seine Frau Gundula persönliche Einblicke in ihren Weg durch die weiteren Behandlungen und erzählen, wie es ihnen heute geht.
Bitte beachten Sie, dass die auf dieser Website aufgelisteten Therapieoptionen ausschließlich Ihren Informationszwecken dienen und keinen Anspruch auf fachliche Vollständigkeit bieten.
Diese Informationen stellen daher keinen Ersatz für eine individuelle Beratungs- oder Behandlungsleistung, Empfehlung oder medizinische Diagnose durch einen Arzt dar und dienen keinesfalls der Selbstdiagnose.
Abkürzungen
CAR: chimären Antigenrezeptor
Quellen